Itt írjon a(z) Schmerzenphysiologie-ról/ről
Physiologie des Schmerzes
Contents
- Physiologie des Schmerzes
- Schmerzdefinition
- Schmerzempfinden
- Akuter und chronischer Schmerz
- Nozizeptives System
- Auswirkungen von Schmerz auf den Organismus
- Schmerzerkennung
- Schmerzbeurteilungsskalen
- WHO - Stufenplan
- Schmerzmedikamente
- Alternative Therapieformen
- Phantomschmerz
- Schmerzgedächtnis
- Quellenverzeichnis
Schmerzdefinition
„Schmerz ist ein unangenehmes Sinnes-und Gefühlserlebnis, das mit aktueller oder potentieller Gewebsschädigung verknüpft ist oder mit Begriffen einer solchen Schädigung beschrieben wird.“ Diese Definition stammt von der International Association for the Study of Pain (IASP). (Schaible und Schmidt, 2010)
Schmerzempfinden
Melzak und Casey haben versucht Schmerzempfinden zu klassifizieren und dabei eine Methode entwickelt, die zum größten Teil von Forschung und Klinik anerkannt ist. Die zwei wesentlichen Vorteile des Systems sind, dass es zum einen ermöglicht, die Schmerzempfindungen im Bezug auf Therapiemöglichkeiten zu klassifizieren, zum anderen liegen den drei Unterteilungen neurologische Unterschiede zu Grunde.
- Sensorisch diskriminativ: Schmerzempfinden vor allem bei Schmerz von kurzer Dauer- ist mit dem affektiv motivationalen Schmerz eng in Verbindung.
- Affektiv motivationaler Schmerz: Beim affektiven motivationalen Schmerz handelt es sich meist um länger andauernden chronischen Schmerz.
- Kognitiv evaluativ: Bei chronischen und akuten Schmerzen (Trojan und Diers, 2013; Birbaumer 1985).
Akuter und chronischer Schmerz
Akuter Schmerz
Akuter Schmerz ist ein physiologisches Warnsystem, das den Körper vor zu großer Schädigung schützt, die sensorisch diskriminative Komponente spielt hierbei eine Rolle. Durch genaue Lokalisation der schmerzenden Stelle hat der Körper die Möglichkeit eigene Abwehrmechanismen zu aktivieren.
Chronischer Schmerz
Schmerz, der über einen Zeitraum von mindestens 90 Tagen besteht, wird als chronischer Schmerz bezeichnet und tritt zum Beispiel bei irreversiblen Gewebsschädigungen auf. Er bedeutet für den Organismus einen hohen Grad an Belastung.
Nozizeptives System
Das nozizeptive System besteht aus zwei Komponenten, den so genannten noxischen Reizen, das sind Reize, die entweder mechanisch, thermisch oder chemisch sein können und das Gewebe des Organismus eventuell oder aktuell schädigen und aus den nozizeptiven Nervenzellen. Einen Überblick über das nozizeptive System gibt die Abbildung 1. 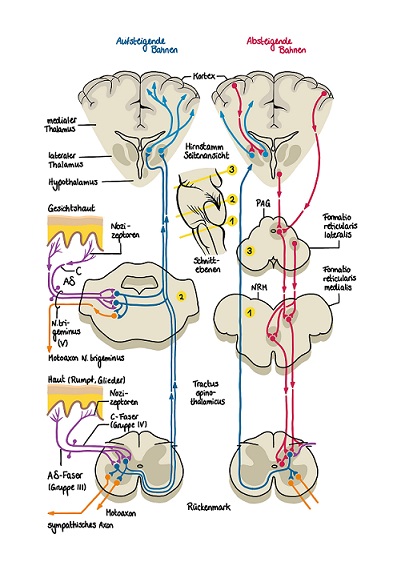 Abbildung 1
Abbildung 1
Nozizeptoren
Nozizeptoren sind Neuronen, die sensorisch die ersten Reize aufnehmen. Sie sind beinahe in allen Organen und Geweben vorhanden und leiten die Reize afferent weiter. Sie aktiveren synaptisch die nozizeptiven Neuronen der Medulla spinalis, Kerne des Trigeminusnerves und das nozizeptive thalamokortikale System. Vom thalamokortikalen System verlaufen Fasern direkt zum Hirnstamm, dadurch ist vor allem dieser Teil verantwortlich für die bewusste Schmerzempfindung.
Nervenfasern
Die Axone werden in Nervenfasern des peripheren Systems und in die des zentralen Systems unterschieden. Die Nervenfasern des peripheren nozizeptiven Systems sind unmyelinisierte C-Fasern mit einer Leitungsgeschwindigkeit von 1m/s. Ein kleinerer Teil ist mit einer dünneren Myelinschicht ummantelt, den sogenannten A-δ- Fasern. Diese haben eine Leitungsgeschwindigkeit von 30m/s. Im spinalen System ist die Vorderseitenstrangbahn, die wichtigste afferente Bahn, die das Rückenmark kreuzt. Sie besteht aus Traktus Spinothalamicus und Traktus Spineoreticularis. Wird diese Bahn geschädigt, kommt es zu einer generellen Schädigung von Schmerzempfinden. Auch die Hirnstränge leiten Afferenzen, wahrscheinlich vor allem von den Eingeweiden.
Thalamokortikales System
Das thalamokortikale System spielt eine bedeutende Rolle im Bezug auf die bewusste Schmerzwahrnehmung. Diese ist nur im Wachzustand möglich, da die Weiterleitung sensorischer Informationen im Schlaf gehemmt ist. Es wird in lateral und medial gegliedert. Zum lateralen System gehören die Zellen im und unterhalb des ventrolateralen Komplexes des Thalamus, sie werden über den Traktus spinothalamicus erregt und sie stimulieren das sensorische Kortexarial S1. Die Kortikale S2-Region gehört auch zum lateralen System. Das mediale thalamokortikale System hat seine Aufgaben in der Gedächtnisbildung und in der Aufmerksamkeitsreaktion. Die Neuronen sitzen im posterioren und intralaminären Komplex des Thalamus. Sie stimulieren vor allem die assoziative Kortexariale. (Schaible und Schmidt, 2010)
Anterior Gyrus cynguli
Er steuert unwillkürliche nozizeptive Funktionen so wie den psychosomatischen lokomotorischen Antrieb. Er wird schon bei Erwartung eines bekannten Schmerzreizes stimuliert. Den aktuellen Forschungen zu Folge, ist der Anterion Gyrus Cinguli für die allgemeine Verarbeitung von Schmerz zuständig.
Insula
Die Insula übernimmt diverse Aufgaben, wie die Repräsentation der inneren Organe, motivationale und kognitive Teilaufgaben und ist immer mit der Wahrnehmung des körperlichen Wohlbefindens verbunden.
Amygdala
Hat vor allem die Aufgabe Schmerz, Angst und weitere Kontextinformationen zu verknüpfen. Sie ist grundsätzlich für die Auffindung aversiver Signale, unter anderem Schmerz, verantwortlich und spielt eine wichtige Rolle bei Lernprozessen. (Trojan und Diers, 2013)
Auswirkungen von Schmerz auf den Organismus
Sowohl chronischer als auch akuter Schmerz hat erhebliche Auswirkungen auf den Körper.
Endokrines System
Das endokrine System wird vor allem durch schmerzhafte Eingriffe aus dem Gleichgewicht gebracht. Hormone wie zum Beispiel Katecholamine, Kortikoide, Glucagon oder Insulin werden sezerniert. Es kommt zu einer negativen Stickstoffbilanz und in kritischen Fällen verstärkt sich der Schmerz, die Heilung wird dadurch verlangsamt. Weitere Folgen sind Immunschwäche, Störung des Elektrolyt- und Wasserhaushalts, Schädigung von Lunge und Herz.
Aktivität des Sympathikus
Durch beträchtliche Schäden am Organismus und damit verbundenen starken Schmerzen wird das sympathische Nervensystem aktiviert. Vor allem die afferenten Fasern werden über die Katecholaminsekretion des Cortex der Glandula suprarenalis stimuliert. Folglich kommt es im Organismus zu einer Zentralisierung des Blutes in Richtung Herz, Lunge und Gehirn. Gleichzeitig erhöht sich der periphere Gefäßwiderstand, was zu verminderter Durchblutung der Organe im Abdomen und der Extremitäten führt. Dies hat in extremen Fällen eine Erhöhung der Thromboseund des Herzinfarkteszur Folge.
Neurohormonale und metabolische Reaktion: Schmerz ist für den Organismus ein Stressor, der auf die Hormone des Nervensystems und somit auf den ganzen Stoffwechsel des Körpers Auswirkungen hat. Durch neurale Reize werden die afferenten Fasern des Sympathikusaktiviert und daraus resultiert, dass die neuroendokrinen Mediatoren, β-Endorphin, Prolaktin, Vasopressin, Wachstumshormon(GH), Noradrenalin, Enkephaline, Glukagon, Aldosteron, Renin und ADH stimuliert und Insulin und Testosteron gehemmt werden. Aus dieser neuroendokrinen Veränderung resultiert, dass Gluconeogenese, Glycogenolyse, Proteolyse und Lipolyse gesteigert werden. Außerdem kann es zu Hyperglykämie kommen, Glycerin und freie Fettsäuren erhöhen sich und eine negative Stickstoffbilanz entsteht. (Otto, 2006)
Schmerzerkennung
Die Schmerzerkennung und -quantifizierung ist in der Veterinärmedizin von großer Bedeutung wegen der größtenteils fehlenden verbalen Kommunikation zwischen Mensch und Tier. Daher gibt es zur Schmerzevaluation von Tieren verschiedene Methoden, die in der Regel auf spezifischen Verhaltensmustern und/oder physischen Parametern basieren. Folgend werden einige objektiv messbare Schmerzindikatoren beschrieben:
physiologische Parameter, wie z.B. Herz- & Atemfrequenz, Herzfrequenzvariabilität
biochemische Parameter, wie z.B. Cortisol, Katecholamine, Zytokine, Substanz P
ethologische Parameter, wie z.B. qualitative & quantitative Veränderung des Verhaltens, der Köperhaltung und der Mimik.
Die Problematik einiger dieser oben genannten Parameter besteht darin, dass sie zwar unter experimentellen Bedingungen gut funktionieren, jedoch große Sensitivität gegenüber anderen, nicht schmerzspezifischen Einflüssen zeigen und somit für den alltäglichen Gebrauch in der Praxis nicht geeignet sind. (Lebelt et al., 2017; Guerrero, 2011)
Schmerzbeurteilungsskalen
Schmerzbeurteilungsskalen stellen für den täglichen Praxisgebrauch eine gute Alternative zu den oben genannten Schmerzindikatoren dar. Es gibt uni- und multidimensionale Skalen. Unidimensionale Skalen stellen einen Parameter dar, wobei multidimensionale Skalen verschiedene Werte miteinander verbinden und so ein Mittelwert errechnet werden kann. Letzteres ist vor allem für die Veterinärmedizin von Vorteil. Schmerzbeurteilungsskalen sollten immer spezifisch auf die Spezies angepasst sein, da das Schmerzempfinden und der Ausdruck der Schmerzen zwischen den Spezies sehr unterschiedlich ist. (Guerrero, 2011)
WHO - Stufenplan
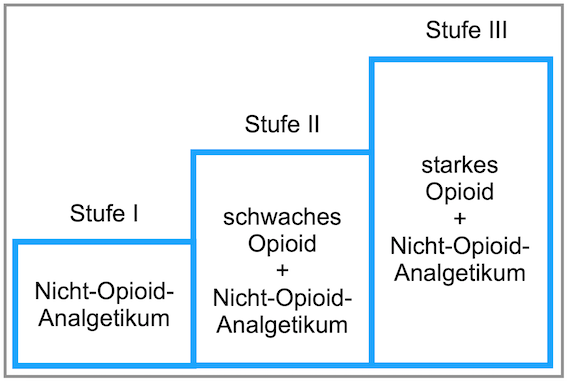 Abbildung 2 - In Abbildung 2 erkennt man das Vorgehen des WHO-Stufenplans von links nach rechts und welche Arzneimittel-Gruppen für die jeweilige Stufe verwendet werden sollten.
Abbildung 2 - In Abbildung 2 erkennt man das Vorgehen des WHO-Stufenplans von links nach rechts und welche Arzneimittel-Gruppen für die jeweilige Stufe verwendet werden sollten.
Der erstmals 1986 veröffentlichte Stufenplan der World Health Organization legt drei verschiedene Schmerzstufen fest (siehe Abbildung 2), die entsprechend mit verschiedenen Arzneimittel-Gruppen behandelt werden sollen. Er beginnt mit nicht-Opioiden, auf Stufe 2 werden schwache Opioide und auf Stufe 3 starke Opioide verabreicht. Wichtig ist, dass ein Arzneimittel z.B. von Stufe 1, welches in adäquater Dosis und Einnahmefrequenz nicht zur erwünschten Schmerzfreiheit führt nicht durch ein anderes Arzneimittel der gleichen Stufe ersetzt wird oder in seiner Dosis erhöht wird, sondern ein stärkeres Arzneimittel der nächsten Stufe appliziert wird. Bevor jedoch die nächste Stufe genutzt wird, sollten Adjuvantien in Betracht gezogen werden, welche gegebenenfalls die Wirkung des Analgetikums verstärken. Zusätzlich werden von der WHO fünf Behandlungsmaxime gefordert, die folgend beschrieben werden:
- „by the mouth“ - Analgetikum soll, wenn möglich, oral verabreicht werden
- „by the clock“ - Schmerzen zwischen den Einnahmezeiten sollen vermieden werden
- „by the ladder“ - Die Wahl des Analgetikums soll an die Schmerzintensität angepasst werden
- „for the individual“ - Die Dosierung des Analgetikums soll individuell vom Schmerz des Patienten und nicht vom Dosierungsschema abhängig gemacht werden
- „attention to detail“ - Es soll auf die Bedürfnisse des Patienten rücksicht genommen werden und auch nicht medikamentöse Alternativen sollen in den Therapieplan aufgenommen werden
Der WHO-Stufenplan wurde ursprünglich für die Schmerztherapie von Tumorpatienten entwickelt, ist heute aber auch als generelle Richtlinie für die Therapie von chronischen Schmerzen vorgesehen. Bei postoperativen und posttraumatischen Schmerzen ist der Stufenplan in umgekehrter Reihenfolge anzuwenden. (Beubler, 2016)
Schmerzmedikamente
Opioide
Unter dem Begriff Opiate fasst man alle natürlich vorkommenden Opiumalkaloide zusammen, die aus der Pflanze Papaver somniferum (Schlafmohn) gewonnen werden. Sie lassen sich in zwei chemische Gruppen aufteilen: Phenanthrenderivate (z.B. Morphin, Codein, Thebain) Benzylisochinolonderivate (z.B. Papaverin) Als Opioide werden sowohl Opiate, als auch semisynthetische und vollsynthetische Opioidsubstanzen, sowie Opioidpeptide bezeichnet. Die analgetische Wirkung von Opioiden wird im Körper ausschließlich über die Opoid-Rezeptoren entfaltet. Sie stimulieren die hemmenden G-Proteine und unterdrücken so die Hyperpolarisation durch Öffnung von Kalium-Kanälen und Hemmung von Calcium-Einstrom. Unter den Opioid-Rezeptoren gibt es ĸ-, δ- und μ-Rezeptoren, welche sowohl die Wirkung von Endorphinen, als auch die Wirkung von pharmakologischen Opioiden übertragen. Der wichtigste ist hier der µ-Rezeptor, bei dessen Aktivierung fast alle erwünschten und unerwünschten Opioideffekte vermittelt werden. (Schäfer und Zöllner, 2012; Liechti, 2014; Herdegen et al, 2019)
Nicht steroidale Antiphlogistika
Das Enzym Cyclooxyegnase (COX) synthetisiert aus der Arachidonsäure proinflammatorische Prostaglandine und Thromboxane. Es gibt zwei verschiedene Isoformen der Cyclooxygenase: Cyclooxygenase I (COX-I) - wird in verschiedenen Organsystem exprimiert, ist an der Aufrechterhaltung physiologischer Vorgänge beteiligt durch die lokale Synthese von Prostaglandinen Cyclooxygenase II (COX-II) - katalysiert die Synthese von Prostaglandinen, die vor allem proinflammatorisch und schmerzmediatorisch wirken und wird meistens bei entzündlichen Prozessen durch Zytokine und bakterielle Polysaccharide induziert Nichtsteroidale Antiphlogistika (NSAP, engl.: nonsteroidal anti-inflammatory drugs (NSAIDs)), hemmen in unterschiedlichem Ausmaß beide COX-Isoformen. Somit kommt es neben der erwünschten antiinflammatorischen und analgetischen Wirkung zu unerwünschten Wirkungen an den unterschiedlichen Organsystemen. Durch die Hemmung der COX wird außerdem indirekt die Konzentration der Arachidonsäure erhöht, was zu einer vermehrten Synthese von Leukotrienen führt, die wiederum durch Vasokonstriktion in der Magenmukosa zu Ulzerationen führen kann. Der Unterschied zu steroidalen Antiphlogistika besteht darin, dass diese auch die Bildung der Arachidonsäure unterdrücken. (Bauer und Märker-Hermann, 2003)
Lokalanästhetika
Durch Lokalanästhetika (LA) wird eine reversible Blockade der Erregungsleitung in Nervenendigungen, peripheren Nerven und Spinalnervenwurzeln hervorgerufen, wodurch die Sensibilität und Motorik im Innervationsgebiet des/der blockierten Nerven ausgeschaltet wird. LA binden an spannungsabhängige Natriumkanäle in den Nervenzellmembranen und blockieren so den Einstrom von Natriumionen, so wird die Depolarisation und damit die Weiterleitung der Aktionspotentiale am Ort der Wirkung unterdrückt. Durch den Einsatz von LA sind schmerzlose Eingriffe möglich, die teilweise ohne Allgemeinanästhesie auskommen. Vor allem in der Gynäkologie und Geburtshilfe, aber auch in der Chirurgie der Extremitäten, bei kleineren chirurgischen Eingriffen oder zum bioptieren von verschiedenen Geweben ist die Lokal- bzw. Regionalanästhesie oftmals das Verfahren der Wahl. Besonders beim Pferd werden LA auch zur orthopädischen Diagnostik eingesetzt, was Leitungs- oder Gelenksanästhesie genannt wird. Dabei betäubt man bestimmte Areale der Gliedmaße von distal nach proximal um die Lokalisierung des Schmerzes eingrenzen zu können. (Dullenkopf und Borgeat, 2003; Huchzermeyer, 2013)
Alternative Therapieformen
Mechanische Therapie/Physiotherapie
Das wichtigste Ziel der Physiotherapie ist die Funktions- und Bewegungsfähigkeit des Körpers wiederherzustellen. Das wird vor allem durch Stimulation und (ggf. passive) Bewegung des Patienten erreicht. Als Instrumente stehen dem Physiotherapeuten Maßnahmen wie Wärmebehandlung, transkutane elektrische Nervenstimulations (TENS), Massage, Dehnung und aktives Üben zur Verfügung. Diese Maßnahmen werden angewendet um die aktive Bewegung des Patienten zu verbessern oder wiederherzustellen und stimulieren Aktivität im peripheren und zentralen Nervensystem. Bei falsch angewandter Physiotherapie können jedoch die Schmerzen auch vergrößert werden und die Abneigung des Patienten gegenüber aktiver Bewegung noch verstärkt werden. (van den Berg et al., 2008)
Akupunktur
Die Akupunktur ist eine vielfältig einsetzbare alternative Therapiemethode, die ursprünglich aus Japan stammt. Dabei werden sehr feine Nadeln an bestimmten Akupunkturpunkten in das Gewebe des Körper gestochen. Durch den Nadeleinstich werden Rezeptoren der Gruppe II und III gereizt, die in den Muskeln liegen. Bleibt die Nadel 10-20 Minuten im Gewebe, wird durch Drehen stimuliert oder der Reiz mit Hilfe von elektrischen Impulsen verstärkt, so verspürt der Patient ein Schwere- oder Druckgefühl in der Tiefe. Die von den Akupunkturnadeln ausgelösten Reize ziehen zunächst zu den Hinterhörnern des Rückenmarks, wo sie mehrfach umgeschaltet werden und führen dann zu einer Hemmung der ersten Station der Schmerzleitung (zwischen Ort des Schmerzreizes und Neuron). Neben der segmentalen Hemmung auf Rückenmarksebene werden die Reize der Akupunkturnadeln auch zum Mittelhirn und zum Hypothalamus geführt. Vom Mittelhirn aus wird der Reiz zurück zum Hinterhorn des Rückenmarks geleitet, wo er wieder die erste Station der Schmerzleitung hemmt. Im Hypothalamus (3. Ebene der Schmerzhemmung) kann durch Akupunktur eine Endorphinausschüttung nachgewiesen werden. (Stux G., 1990)
Spiegeltherapie
Die Spiegeltherapie wurde für Patienten mit unilateralen Schmerzproblemen entwickelt. Dabei wird ein Spiegel so in der Mitte des Körpers aufgestellt, dass der Patient im Spiegel die nicht betroffene Seite des Körperteils sehen kann, als wäre es die betroffene Seite. Neurophysiologisch ist eine Aktivierung der kontralateralen Hemisphäre zu beobachten, wenn der Patient die Extremität bewegt und dabei das Spiegelbild anschaut. Dies konnte in der funktionellen Bildgebung beobachtet werden. (Christian Dohle et al., 2011)
Phantomschmerz
Phantomschmerz ist definiert als Schmerz in einem fehlenden/amputierten Körperteil, der auftritt, wenn Nerven die normalerweise die fehlende Gliedmaße versorgt hätten, Schmerzen auslösen. (Wilms, 2008) Sie können postoperativ oder erst Jahre nach einer Operation auftreten, unterschiedlich von Patient zu Patient. Sie treten vorwiegend im distalen Teil des Phantoms und mit einer Häufigkeit von 51% bis 82% auf. (Wilms, 2008; Naef, Temperli, 2009) Der Phantomschmerz unterscheidet sich von den anderen Postamputationssyndromen: der Phantomempfindung und dem Stumpfschmerz, kann jedoch gemeinsam mit ihnen auftreten. Bei der Phantomempfindung handelt es sich um eine nicht-schmerzhafte Empfindung im Phantom. (Wilms, 2008) Stumpfschmerz ist ein Schmerz bzw. eine Beschwerde die sich auf Stumpf und Narbe beschränkt. (Weiß, 2018) Der Schmerz in dem amputierten Körperteil äußert sich bei den unterschiedlichen Patienten auf verschiedenste Weise, in Form von Dauerschmerz oder intermittierenden Attacken unterschiedlicher Dauer. (Naef und Temperli, 2009) Das Auftreten und die Häufigkeit können beeinflusst werden durch Umwelteinflüsse wie Temperaturschwankungen, Luftdruckschwankungen oder durch Manipulation des Stumpfes. (Weiß, 2018)
Entstehung von Phantomschmerz
Bei Phantomschmerzen handelt es sich um neuropathische Schmerzen, sie werden also durch zentrale und/oder periphere Neruonenschädigung verursacht. (Naef, Temperli, 2009) Die Durchtrennung der afferenten Nervenfasern führt zu einer erhöhten Aktivität von geschädigten primären afferenten Nozizeptoren, was neuroplasmatische Veränderungen an den Synapsen der sekundären Nozizeptoren im Hinterhorn auslöst. Diese reagieren dadurch verstärkt auf afferente C-Faser-Reize, welche durch niederschwellige Reize von Mechano-oder Kälterezeptoren erregt werden. Die sekundären Nozizeptoren im Rückenmark werden überempfindlich und reagieren auf nicht-schmerzhafte Empfindungen. Dieser Prozess nennt sich zentrale Sensibilisierung. (Naef und Temperli, 2009) Durch die kortikale Reorganisation kommt es zu einer Verschiebung auf dem primären sensorischen Kortex von benachbarter Projektionsfeldern in die Repräsentationsfelder der fehlenden Gliedmaße. (Steffen, 2006) Diese Veränderung wird hervorgerufen durch eine dauerhafte Stimulation, ausgelöst durch Schmerz. Hierbei wird der NMDA-Rezeptor, mit einer Bindungsstelle für Glutamat, Aspartat, Glycerin und Magnesium, durch das Andocken von Glutamat & Glycerin aktiviert und ermöglicht einen Ionenfluss von Natrium-, Kalium- & Kalziumionen. (Wilms, 2008) Dieser Ionenfluss führt zu einer Depolarisierung der Zelle. Der NMDA-Rezeptor ist auch an dem „wind-up“ Phänomen beteiligt (zentrale Sensibilisierung). Dieses Phänomen beschreibt die Sensibilisierung multimodaler Hinterhornneuronen nach wiederholten Schmerzreiz bzw. Amputationen. Die erniedrigte Reizschwelle der Hinterhauptneuronen ermöglicht es nicht nur Reizen aktivierter C-Fasern, sondern auch Impulsen der aktivierten Aß-Fasern Schmerzen auszulösen.(Wilms, 2008)
Therapie und Prävention
Phantomschmerzen treten oft an derselben Stelle wie präoperative Schmerzen von Wunden und Geschwüren auf. (Naef und Temperli, 2009) Deshalb ist es möglich Phantomschmerzen durch präemptive Analgesie bzw. interoperativer peripherer Blockade vorzubeugen. (Weiß, 2018) Eine Therapie des Schmerzes ist sehr kompliziert und beinhaltet medikamentöse, psychotherapeutische und physiotherapeutische Verfahren. (Steffen, 2006) Jedoch kann das Tragen einer Prothese wesentlich zur Schmerzlinderung beitragen.
Schmerzgedächtnis
Das Schmerzgedächtnis ist eine funktionelle und strukturelle Veränderung von schmerzverarbeitenden Strukturen im Nervensystem. Es handelt sich dabei um Spuren im Zentralnervensystem die aufgrund unzureichender Behandlung von Schmerzen entstehen. Dadurch kommt es zu einer erhöhten Empfindlichkeit für Schmerzreize. Diese Arte des Schmerzes ist eine eigenständige Krankheit.
Entstehung des Schmerzgedächtnisses
Der Vorgang zur Entstehung des Schmerzgedächtnis ähnelt sehr dem Mechanismus des kognitiven Lernens und der Entstehung des kognitiven Gedächtnisses, ist jedoch eher vergleichbar mit motorischem Lernen. Durch wiederholte Reize entsteht eine typische Reizantwort. Die synaptische Langzeitpotenzierung und die damit einhergehende zentrale Sensibilisierung für Schmerzen werden durch den Kalziumeinstrom in die nozizeptiven Neurone des Hinterhorns, insbesondere durch Glutamatrezeptoren vom Subtyp der NMDA-Rezeptoren ausgelöst. Gewebeschaden werden von Nozizeptoren wahrgenommen, diese sind frei Nervenendigungen von afferenten Aδ- oder C-Fasern. Durch Stimulation kommt es zu Ausschüttung von Glutamat, welches sich an AMPA-Rezeptoren bindet. Dadurch kommt es zu einer synaptischen Erregung der Hinterhornneureonen die die Informationen direkt oder indirekt an den Thalamus und den Kortex weiterleiten und dort Schmerz auslösen. Die Freisetzung von Glutamat kann langanhaltende Veränderungen im Nervensystem induzieren, indem sie NMDA-Rezeptoren aktiviert. NMDA-Rezeptoren werden durch die Bindung von Glutamat und eine starke Erregung aktiviert und werden somit für Kalziumionen permeabel. Das Kalzium hat mehrere Funktionen unter anderem die langanhaltende Potenzierung der synaptischen Übertragungsstärke zwischen Aδ- & C-Fasern und dem Hinterhornneuronen. Ursache dafür ist die Phosphorylierung der AMPA-Rezeptoren. Durch die Langzeitpotenzierung können bereits schwache Schmerzreize eine starke Erregung der nozizeptiven Hinterhornneuronen auslösen. Dieser Veränderungen tragen zur zentralen Sensibilisierung bei. Bei wiederholten bzw. andauernden Reizen kann diese Hyperalgesie bis zum Lebensende andauern.
Therapie und Prävention
Man geht davon aus, dass das Schmerzgedächtnis häufiger bei Menschen entsteht die sich gezielt auf die Schmerzen konzentrieren, deshalb ist es auch möglich das Schmerzgedächtnis zu verhindern indem man sich beispielsweise durch Hobbys von seinen Schmerzen ablenkt. Eine Löschung des Schmerzgedächtnis ist nicht möglich, es kann jedoch kurzfristig oder auch für längere Zeit durch Gegenirritationsverfahren wie transkutane elektrische Nervenstimulation (TENS) oder Akupunktur aufgehoben werden. Behandlungen sind jedoch nur mit niedriger Intensität und Frequenz möglich, da sie sonst zu schmerzhaft wären. (Sandkühler, 2001; Kleinböhl et al, 2005)
Quellenverzeichnis
Einzelnachweise
Journale
- Bauer, H.; Märker-Hermann, E. (2003): Therapie mit nichtsteroidalen Antirheumatika. Der Orthopäde 32: (12) 1088-1094
- Birbaumer, N. (1985): Psychologische Analyse und Behandlung von Schmerzzuständen. Schmerz Konzepte und ärztliches Handeln: (5) 124-130
- Dohle, C.; Morkisch, D.; Lommack, R.; Kadow, L. (2011):Spiegeltherapie. Neuroreha 3: (04) 184-190
- Dullenkopf, A.; Borgeat, A. (2003): Lokalanästhetika. Anaesthesist 52: 329–340
- Guerrero, K. (2011): Perioperative Schmerztherapie bei Hund. Veterinär Spiegel 21: (2) 76-82
- Huchzermeyer, S. (2013): Anästhesie synovialer Strukturen im Rahmen der Lahmheitsdiagnostik – Indikation, Vorbereitung und Durchführung. Pferde Spiegel 16: (3) 82-86
- Kleinböhl, D.; Baus, D.; Hornberger, U.; Hölz, R. (2005): Schmerzgedächtnis und Sensibilisierung. Psychoneuro 31: (2) 84-91
- Libelt, D.; Auer, U.; Bettschart-Wolfenberger, T.; Hopster, K.; Ionita, J.-C.; Kästner, S.; Ohnemus, P.; Roscher, K. (2017): Schmerzerkennung und Messung beim Pferd. Der praktische Tierarzt 98: (9) 926-934
- Liechti, M. E. (2014): Pharmakologie von Schmerzmitteln für die Praxis- Teil 2: Opioide. Schweiz Med Forum 14: (24) 460-464
- Naef, M.; Temperli, E. (2009):Phantomschmerzen Entstehungsmechanismen, beeinflussende Faktoren und Auswirkungen auf die Physiotherapie bei Patienten mit Beinamputation, (5) 12-20
- Sandkühler, J. (2001): Schmerzgedächtnis: Entstehung, Vermeidung und Löschung. Deutsches Ärzteblatt 98: (42) 2725-2730
- Steffen, P. (2006): Phantomschmerz - Diagnostik und Therapie - Erinnerungen an nicht mehr vorhandene Körperteile beeinflussen. Anästhesiologie Intensivmedizin Notfallmedizin Schmerztherapie 41: (6) 378-387
- Trojan, J.; Diers, M. (2013): Update: Physiologie und Physiologie des Schmerzes. Manuelle Therapie 17: 153-161
- Weiß, T. (2018): Phantomschmerz – „Ich spüre was, wo nichts mehr ist!“. Ergopraxis 11: (04) 26-31
- Wilms, P. (2008): Epidemiologische Studie zur Entstehung von Phantomschmerzen nach Amputationen an der oberen Extremität. Universitätsbibliothek Tübingen (2) 8-10
Bücher
- Beubler, E. (Springer, 2016): Der WHO-Stufenplan. Kompendium der Medikamentösen Schmerztherapie 6: (2) 9-12
- Herdegen, T.; Böhm, R.; Culman, J.; Gholke, P.; Luippold, G. (Thime, 2019): Opioide. Kurzlehrbuch Pharmakologie und Toxikologie 4: (19) 375-390
- Otto, K. (Parey, 2001): Schmerztherapie bei Klein-, Heim- und Versuchstieren: 40-150
- Schaible, H.-G.; Schmidt, R. F. (Springer, 2010): Nozizeption und Schmerz. Physiologie des Menschen 31: (15) 318-333
- Schäfer, M.; Zöllner, C. (Springer, 2012): Opioide. Die Anästhesiologie 3: (18) 231-250
- Stux, G. (Springer, 1990): Wirkungsweise und wissenschaftliche Erklärung der Akupunktur. Akupunktur Akupressur und Moxibustion: (5) 67-71
- Van den Berg, F. (Thieme, 2008): Physiotherapie bei Schmerzproblemen. Angewandte Physiologie 4: (6) 277-278
Bilder
- Abbildung 1: selbstangefertigtes Bild: Katrin Wansing
- Abbildung 2: selbstangefertigtes Bild: Katrin Wansing
